ヘルニコア
- 腰椎椎間板ヘルニア

背骨と背骨の間にはクッションの役割を持つ椎間板と言われる組織があります。椎間板は髄核と呼ばれる組織とその髄核を覆うように存在する線維輪で構成されています。この髄核が後方に飛び出て、神経を圧迫する病気が腰椎椎間板ヘルニアです。
- 目的
- 髄核には保水成分が豊富に存在します。ヘルニコアを髄核に直接注射することで、髄核内の保水成分が徐々に分解され、髄核内の水分が減少していきます。その結果、ヘルニアが徐々に縮小することで神経への圧迫が改善し、痛みや痺れなどの症状が軽減します。他の治療法では痛みが改善されず、手術が必要な程症状が強い方がこの治療法の対象となります。
- 方法
- レントゲン室内のベッド上で側臥位あるいは斜め側臥位になります。針の刺入部を中心に消毒をします。X線透視をしながら腰の横後ろから針を刺し、髄核にヘルニコアを注入します。ヘルニコア注入後2時間はベッド上で安静にしてもらいます。
- 使用薬剤
- ●ヘルニコア椎間板注用1.25単位
●生理食塩水5ml
●キシロカインポリアンプ0.5% 10ml - 注意点
- ●投与によるショック、アナフィラキシーの発現(かゆみ、蕁麻疹等の皮膚症状、呼吸数増加、息切れ等の呼吸器症状、腹痛、吐き気等の消化器
症状)の可能性がありますので、アレルギー体質の方はヘルニコアの治療に注意が必要です。
●過去にヘルニコアを受けたことのある方は、再度この治療法を受けることができません。
●10人のうち7人の方はこの治療で痛みが改善されますが、残念ながら3人の方では十分な効果が得られません。
顕微鏡視下の腰椎椎間板ヘルニア摘出(MD:Micro Discectomy)
- 腰椎椎間板ヘルニア

背骨と背骨の間にはクッションの役割を持つ椎間板と言われる組織があります。椎間板は髄核と呼ばれる組織とその髄核を覆うように存在する線維輪で構成されています。この髄核が後方に飛び出て、神経を圧迫する病気が腰椎椎間板ヘルニアです。
- 目的
- 出っ張ったヘルニアを取り除いて、腰痛や殿部痛・下肢の痛み・しびれを軽減させることです。
椎間板の変性自体を治すことはできませんので、この手術で椎間板自体を若返らせることはできません。 - 方法
- 手術用の顕微鏡で拡大して見ることにより細かい構造を見やすくなるため、手術用の顕微鏡を使用して手術を行っています。顕微鏡を使う手術は、内視鏡の手術と比べてもキズの大きさや侵襲の大きさはほとんど変わりません。
手術のキズは、腰の中心に2~4cmの長さで縦にできます。神経を押しているヘルニアを小さな器具でつまんで取り除き、皮内縫合で皮膚を縫います。
手術後は原則早期離床していただきますので、通常この手術では次の日にドレーンを抜いて、座位・歩行などを始めていただきます。
経皮的髄核摘出(PN:Percutaneous Nucleotomy)
- 腰椎椎間板ヘルニア

背骨と背骨の間にはクッションの役割を持つ椎間板と言われる組織があります。椎間板は髄核と呼ばれる組織とその髄核を覆うように存在する線維輪で構成されています。この髄核が後方に飛び出て、神経を圧迫する病気が腰椎椎間板ヘルニアです。
- 目的
- 出っ張ったヘルニアの基部を減圧して、腰痛や殿部痛・下肢の痛み・しびれを軽減させることです。
椎間板の変性自体を治すことはできませんので、この手術で椎間板自体を若返らせることはできません。 - 方法
- ヘルニアがある方を上にして横向きになり、腰と膝を曲げて背中を丸めるようにして寝ます。
局所麻酔をしたのち、腰の横を5mmほど切ってX線透視で確認しながら細いガイド針を刺入します。やや太めの針を上にかぶせる操作を繰り返して針を太くしたのち、直径4-5mmの外筒を設置します。その外筒を通してヘルニアの基部の椎間板を摘出します。当院での摘出方法はレーザーを使用しないで、パンチでつまみ取る方法を採用しており、健康保険が適応されます。
この手術の長所は、局所麻酔で行われる小さな手術であることです。痛みも少なく、体への負担も少なくて済みます。短所は、間接的な手術であることから必ず良くなる保証をしがたいことです。過去の例では、10人中8人は良い結果があ得られましたが、2人は効果が不十分で、追加手術が必要になりました。年齢が大きくなるにしたがって椎間板が固くなり、効果が得にくいようです。
通常は手術操作にそれほど痛みは伴わず、10歳代(最年少は12歳)の患者さんもこの手術を受けています。
手術後は原則早期離床していただきますので、通常手術の当日から歩いてトイレにいけます。
腰椎後方除圧(拡大開窓・椎弓形成・椎弓切除)
- 脊柱管狭窄症
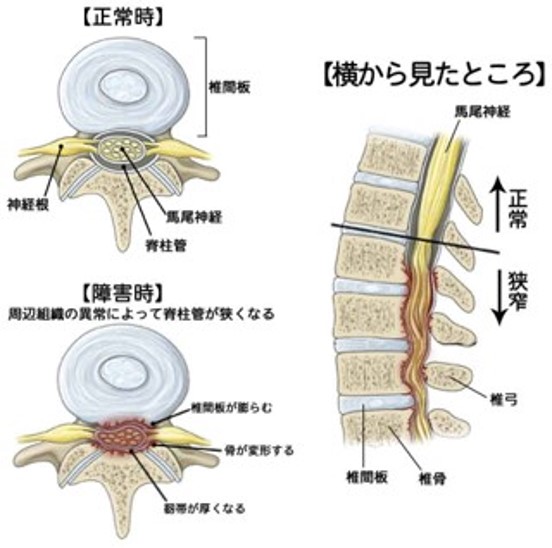
脊柱管は背骨、椎間板、靱帯などで囲まれた神経の束(脊髄神経)が通るトンネルです。加齢や日常生活の負荷の蓄積などに伴って背骨が変形したり、椎間板が膨らんだり、靱帯が厚くなることで脊柱管が狭くなってしまいます。それによって神経が圧迫を受けることで脊柱管狭窄症が発症します。
- 目的
- 狭窄がある背骨の間で骨や靭帯を取り除いて、腰痛や殿部痛・下肢の痛み・しびれを軽減させることです。
椎間板の変性自体を治すことはできませんので、この手術で椎間板自体を若返らせることはできません。あくまでも狭窄した状態にある背骨の間で神経の圧迫を取り除いて症状を緩和させる手術です。
- 方法
- 手術のキズは、腰の中心に4~10cm程度の長さで縦にできます。キズの長さは除圧する範囲によって変わります。
腰の筋肉を傷つけないほうが望ましいので、真ん中の骨(棘突起)を縦に切って行う方法や、片側から行う方法など、数種類の手術方法がありますが、安全に除圧することが目的ですので、除圧が必要な範囲や場所により、これらを使い分けて行います。
手術後は原則早期離床していただきますので、通常この手術では次の日にドレーンを抜いて、座位・歩行などを始めていただきます。
後方腰椎椎体間固定(PLIF:Posterior Lumbar Interbody Fusion) ペディクルスクリュー固定
- 腰椎すべり症
腰椎すべり症には、加齢に伴って背骨がずれてきてしまう変性すべり症と分離症を基盤とする分離すべり症と言われるものがあります。背骨には神経の束(脊髄)の通り道となる脊柱管がありますが、すべり症が進行すると脊柱管が狭くなってしまうことで神経が圧迫される病気が腰椎すべり症です。
- 目的
- すべった腰椎を矯正し固定することで神経の圧迫を軽減させ症状改善を図るとともに、不安定な腰椎を安定させる目的で行われます。腰椎の機能は神経の束を保護する機能と体を支える機能の二つに分けられ、この手術法は両方の機能が損なわれたときに役に立ちます。
- 方法
- 手術のキズは、腰の中心に6~10cm程度の長さで縦にできます。キズの長さは手術が必要な範囲によって変わります。
神経を除圧したあとに、椎間板の間に骨を移植します。ペディクルスクリューと呼ばれる金属で内部を固定します。
手術後は原則早期離床していただきますので、通常手術の翌々日に、座位・歩行などを始めていただきます。手術後はコルセットが必要です。
腰椎前方固定
- 目的
- 腰骨と腰骨の間をくっつける(固定する)ことにより体を支える力を再獲得して腰痛などの症状を軽減することです。
- 方法
- 手術のキズはお腹の中心、あるいは左側にできます。目的の椎間板や背骨を切り取って、自分の骨盤から採った骨や、亡くなった方からもらった銀行骨、あるいは金属製のケージなどを移植します。
手術後は原則早期離床していただきますので、通常手術の翌々日にはコルセットをつけて離床できます。
頚椎後方除圧(頚椎椎弓形成・頚椎椎弓切除)
- 脊柱管狭窄症

脊柱管は背骨、椎間板、靱帯などで囲まれた神経の束(脊髄神経)が通るトンネルです。加齢や日常生活の負荷の蓄積などに伴って背骨が変形したり、椎間板が膨らんだり、靱帯が厚くなることで脊柱管が狭くなってしまいます。それによって神経が圧迫を受けることで脊柱管狭窄症が発症します。
- 目的
- 後方から脊柱管を物理的に拡げて脊髄や神経根への圧迫を取り除くことにより、上肢の症状や脊髄症状を軽減させることです。
- 方法
- 首の後ろの部分の中心にキズが約4~12cm程度の長さで縦にできます。キズの長さは手術が必要な範囲によって変わります。
手術用の顕微鏡を使用して手術を進めます。顕微鏡を使用することにより細かな組織が見やすくなり、見落としすることが少なくなります。椎弓形成では椎弓を中心で切り離し、左右に開いて、その間にセラミック製のスペーサーを挟んで結びつけて脊柱管を拡大します。
特殊な椎弓形成手術として「白石式」と呼ばれる方法があります。筋肉をできるだけ傷つけないように考えられた方法で、狭い範囲の除圧で済む場合に使われます。体への侵襲が少なく、手術後の痛みが軽いので良い方法ですが、神経圧迫の程度と圧迫部位により利用できる場合とできない場合があります。なお、この方法では通常スペーサーは使いません。
椎弓切除は頚椎の後方部分を取って神経を除圧する手術です。通常、頚椎の後方部分を取っても不安定になることはありません。その危険性がある場合には、この手術方法は行いません。
手術後は原則早期離床していただきますので、通常手術の翌日か翌々日には離床を始めます。
頚椎前方固定
- 目的
- 首の斜め前から椎間板を取り出して骨を植えることで頚椎の支持性を再獲得することです。
- 方法
- 首の斜め前から椎間板を取り出して骨を植えます。必要に応じて神経を圧迫している椎間板や骨を取り除いて神経の除圧と固定を同時に行います。この手術では、植えた骨を癒合させることにより首や背中の痛みを軽くすることや、神経に対する圧迫を取り除いて手や足の症状を軽くすることができます。この手術は余計な骨が神経の前の部分にできて神経を圧迫する後縦靱帯骨化症で余計な骨を取り除く場合にも使われます。
頚椎を固定した部分にしっかりした内固定が必要な場合や、骨癒合が危ぶまれる場合には、プレートやスクリューなどの金属を使って頚椎の内固定を追加します。
手術後は原則早期離床していただきますので、通常手術の翌日から座位・歩行など離床できます。必要に応じて装具で外から固定します。
胸椎後方除圧(胸椎椎弓切除・椎弓形成)
- 脊柱管狭窄症

脊柱管は背骨、椎間板、靱帯などで囲まれた神経の束(脊髄神経)が通るトンネルです。加齢や日常生活の負荷の蓄積などに伴って背骨が変形したり、椎間板が膨らんだり、靱帯が厚くなることで脊柱管が狭くなってしまいます。それによって神経が圧迫を受けることで脊柱管狭窄症が発症します。
- 目的
- 後方から胸椎の後方部分を切除して脊髄への圧迫を軽減することにより、背中・おなか・足にでている脊髄症状を予防あるいは軽減させることです。
- 方法
- 全身麻酔の手術でキズは背中の中心に10~30cm程度の長さで縦にできます。キズの長さは脊髄が圧迫されている範囲によって変わります。
【除圧】
脊髄は硬膜と呼ばれる比較的丈夫な管の中で水に浮かんでいる状態になっています。圧迫されている部位では水の余裕が少なくなって脊髄が
直接に圧迫されています。除圧手術の目的は脊髄に対する圧迫を少なくすることです。
【除圧に固定を追加】
病気の種類によっては、脊髄への圧迫のみでなく、脊髄が圧迫されている上にこすられているために症状が出ている場合があります。
その場合は背骨と背骨の間の動きを止めなくてはいけませんので、背骨の固定をする必要があります。金属を使って背骨を固定します。
しっかりと骨をくっつけなければいけない場合には、腰骨から移植骨をもらって胸椎の横に移植します。
※後縦靱帯骨化症のように前から脊髄が圧迫されている場合には脊髄の左右から前の方に骨を取り足して、前へ回り込んで、脊髄を前方から圧迫
している骨を取り除くことが必要です。
※これらの手術操作のうち、どこまでの操作が必要かは、手術前にMRIやCTなどの画像を調べ、さらに手術中の所見を合わせて手術中に判断い
たします。
手術後は原則早期離床していただきますので、通常手術の翌日あるいは翌々日には離床していただきます。手術後にコルセットが必要かどうかは手術の種類によって決まります。
脊柱側弯矯正手術(後方法)
- 目的
- 脊柱側弯を矯正固定することにより側弯の進行を止めること、側弯による疼痛を軽減すること、神経の麻痺を改善させることです。
- 方法
- キズは背中に縦にできます。キズの長さは病気の範囲によって変わります。
背骨の配列を生理的弯曲に近い状態に戻します。チタン合金製のインプラントを使います。矯正した範囲の背骨の背中側に骨を植え、将来は骨がついて体を支えることができます。金属は骨がついて体を支えられるようになるまでの期間、体を支える役割を果たします。
脊柱側弯を矯正することにより背骨の中にある脊髄や神経根などの神経が圧迫されて矯正による神経麻痺がおこる危険性があります。このような神経麻痺の危険性を低下させるために、手術中に脊髄モニタリングを行います。脊髄モニタリングを行うことによりすべての神経麻痺を予防できるわけではありませんが、減少させるためには有効です。
若い方では骨が丈夫で粘りがあることから、多くの場合、手術後のコルセットは必要ありません。中年以降の方では骨の強さが十分ではないことが多いことから装具が必要です。
中高齢者の脊柱後弯矯正手術(後方法)
- 目的
- 脊柱後弯を矯正固定することで楽な生活を送れるようにすることです。具体的には、後弯の進行を止めること、脊柱変形による背中の痛みを軽くすることです。
- 方法
- チタン合金製のインプラントを使って背骨の配列を正常に近い状態にします。必要に応じて椎間板や背骨の一部を切り取って背骨の配列を治すことも必要になります。その後、骨盤からもらった骨を背骨に植えます。金属は、骨がついて体を支えられるようになるまでの期間、体を支える役割を果たします。腰骨の脊柱変形の場合には、椎間板を取って変形を矯正する場合があります。
手術後は原則早期離床していただきます。
脊髄腫瘍・馬尾神経腫瘍摘出
- 目的
- 後方から背骨の後方部分を切除して脊髄や馬尾神経を圧迫している腫瘍を取り除いて、背中・おなか・足に出ている神経症状を予防あるいは軽減させることです。
- 方法
- 腫瘍そのものの性質を知るには、摘出した腫瘍を調べることによってのみ可能ですので、手術で腫瘍をまず、摘出する必要があります。腫瘍の性質を確定するのは腫瘍の病理検査ですので、腫瘍が良性か悪性か、良性としても他の部位に転位・播種しやすいかどうか、悪性の場合にはどの程度の悪性度かは腫瘍の実質を調べないと確定できません。
脊髄腫瘍・馬尾神経腫瘍はゆっくりではありますが、徐々に大きくなりますので、神経症状が出た時点ですでに手術を受けるほうが良いと考えられます。